
ICTUS
El ictus (o accidente cerebrovascular) es aquel trastorno brusco de la circulación cerebral que afecta un área cerebral de forma transitoria o permanente por isquemia o hemorragia1.
Por tanto, dependiendo de la naturaleza del trastorno circulatorio, se pueden clasificar los ictus como:
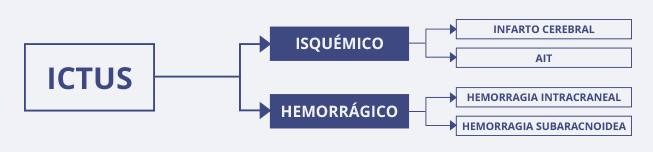
- Isquémico (infarto cerebral o ataque isquémico transitorio): representa aproximadamente el 85% de los casos. Se produce por la isquemia cerebral focal relacionada con una oclusión arterial. Según el mecanismo de producción de la isquemia hablamos de ictus isquémico de mecanismo:
- trombótico (por un trombo formado in situ),
- embólico (cuando el trombo viene de otro lugar a distancia, generalmente el corazón)
- hemodinámico (cuando el compromiso del flujo se debe a una caída grave del flujo sanguíneo cerebral regional producido por la caída de la presión arterial de perfusión)
El ataque isquémico transitorio (AIT) es el ictus isquémico que produce síntomas neurológicos transitorios: duran unos minutos (habitualmente 10-15 minutos, hasta una hora), aunque pueden tener mayor duración. En este, los síntomas desaparecen espontáneamente y la interrupción transitoria del flujo sanguíneo cerebral regional no deja lesión cerebral.
- Hemorrágico: representa aproximadamente el 15% de los casos de ictus. Se debe a una hemorragia originada por la rotura de un vaso (generalmente debido a hipertensión arterial o a alguna malformación vascular o aneurisma) y consecuente vertido hemático dentro del parénquima cerebral, el sistema ventricular o el espacio subaracnoideo. El ictus hemorrágico se puede presentar como hemorragia intracerebral o subaracnoidea.
En esta página:
El ictus sigue siendo una de las principales causas de muerte y discapacidad en Europa2. En España, el ictus constituye la segunda causa de mortalidad en la población general, y la primera en las mujeres3.
Datos de la Sociedad Española de Neurología (SEN) señalan que cada año 110.000-120.000 personas sufren un ictus en España, de los cuales un 50% quedan con secuelas discapacitantes o fallecen. Actualmente más de 330.000 españoles presentan alguna limitación en su capacidad funcional por haber sufrido un ictus4.
Según un metaanálisis de 7 estudios en mayores de 70 años, las tasas de prevalencia ajustadas por edad fueron del 7,3% para los varones, del 5,6% para las mujeres y del 6,4% para ambos sexos3. La prevalencia, además de estar ligada al sexo, parece aumentar con la edad (sobre todo en mujeres) y a la zona geográfica, siendo mayor en zonas urbanas (8,7%) que en la población rural (3,8%)3.
Aunque la mortalidad por ictus en España ha ido disminuyendo en los últimos 25 años, probablemente gracias a la mejora de los cuidados hospitalarios durante la fase aguda, el envejecimiento de la población de nuestro país hace previsible un incremento de la incidencia y prevalencia en los próximos años3.

- Guía práctica ICTUS: Consejo General de Colegios Oficiales de Farmacéuticos; 2017 [cited 2019 2 Jul]. Available from: https://www.portalfarma.com/Profesionales/campanaspf/categorias/Documents/2017-Guia-Prevencion-Ictus.pdf.
- Norrving B, Barrick J, Davalos A, et al. Action Plan for Stroke in Europe 2018-2030. Eur Stroke J. 2018;3(4):309-36.
- Brea A, Laclaustra M, Martorell E, et al. [Epidemiology of cerebrovascular disease in Spain]. Clinica e investigacion en arteriosclerosis: publicacion oficial de la Sociedad Espanola de Arteriosclerosis. 2013;25(5):211-7.
- Nota de prensa. 29 de octubre: Día Mundial del Ictus Sociedad Española de Neurología; 2017 [Available from: http://www.sen.es/saladeprensa/pdf/Link223.pdf.
Existen multitud de factores de riesgo que predisponen a los individuos a padecer ictus, que pueden definirse como no modificables, si no es posible actuar sobre ellos, o modificables, si son susceptibles de actuaciones médicas.

Edad
La prevalencia de ictus aumenta a partir de los 60 años. En el año 2011 se registraron 33.304 muertes por enfermedad vascular cerebral (EVC), de los cuales 92,7 % se produjeron en mayores de 65 años5.

Género
Aunque la incidencia de ictus tiende a ser mayor en hombres, la tasa de mortalidad suele ser superior en mujeres. En el año 2010, el ictus provocó 30.137 defunciones de las que más de la mitad 17.511 tuvieron lugar entre las mujeres6.

Historia familiar de ictus

Raza
Mayor riesgo de ictus en los individuos afroamericanos.

Hipertensión arterial
Es el factor de riesgo modificable más importante. Se ha demostrado que la reducción de ictus es proporcional a la magnitud de reducción de la presión arterial7, 8. Se recomienda la modificación de los estilos de vida que producen la reducción de la presión arterial: abandono del tabaco y consumo moderado de alcohol, reducción del peso, ejercicio físico moderado, reducción del consumo de sal y mayor consumo de frutas y verduras. El tratamiento antihipertensivo debe mantener niveles de presión arterial por debajo de 140/90 mmHg. En pacientes con diabetes mellitus, nefropatía o insuficiencia cardiaca se recomienda mantener niveles <130/80 mmHg9.

Enfermedades cardiacas
Algunas enfermedades cardiacas suponen un factor de riesgo para presentar un ictus y, de hecho son aquellas que definen la etiología en el caso del ictus cardioembólico1. Dentro de ellas, la fibrilación auricular (FA) se estima como una de las más importantes, pues uno de cada 6 ictus ocurre en pacientes con FA10. Por este motivo el tratamiento anticoagulante en pacientes con FA tiene una función preventiva fundamental.

Trombofilias
No hay datos suficientes para apoyar recomendaciones terapéuticas específicas en pacientes adultos con trombofilias hereditarias o adquiridas. En prevención secundaria, enpacientes con ictus isquémico y portadores de una trombofilia hereditaria debe evaluarse la posibilidad de una trombosis venosa profunda que es una indicación para tratamiento anticoagulante a corto o largo plazo en función de los factores clínicos o hematológicos9.


Dislipemia
Los niveles de colesterol aumentan el riesgo de ictus. En prevención primaria, se recomienda tratar con estatinas aquellos adultos con riesgo vascular elevado, cardiopatía isquémica o diabetes. En prevención secundaria, el nivel de LDL para el inicio del tratamiento es ≥100 mg/dl, variando el objetivo terapéutico según riesgo y/o patologías asociadas9.

Tabaco
El consumo de tabaco se asocia con un incremento en el riesgo de todos los subtipos de ictus, especialmente el ictus aterotrombótico1, 13, 14 y especialmente en jóvenes15, teniendo además un efecto sinérgico a través de su relación con otros factores de riesgo vascular. Se recomienda la abstinencia o abandono del hábito tabáquico y evitar la exposición pasiva al tabaco9.

Alcohol
Se recomienda evitar el consumo de alcohol superior a dos unidades al día en hombres y una en mujeres9.

Dieta y sedentarismo
La limitación en la ingesta de sal16 y grasas17, junto con un consumo habitual de pescado18, legumbres, fibra, frutas y vegetales19-21 se asocia a una menor mortalidad vascular y a una reducción marcada en el riesgo de enfermedad cardiovascular. En general se recomiendan 30 minutos de ejercicio moderadamente intenso la mayoría de los días de la semana22.


Tratamiento hormonal sustitutivo y anticonceptivos
No se recomienda el uso de tratamiento hormonal sustitutivo en mujeres postmenopáusicas con ictus previo. También se desaconseja el uso de anticonceptivos, aunque con menos evidencia, en mujeres fumadoras, con historia de migraña, antecedente de episodios trombóticos, hipertensión arterial o diabetes mellitus9.
- January CT, Wann LS, Alpert JS, et al. 2014 AHA/ACC/HRS guideline for the management of patients with atrial fibrillation: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and the Heart Rhythm Society. J Am Coll Cardiol. 2014;64(21):e1-76.
- Brea A, Laclaustra M, Martorell E, Unidad de Lípidos SdMI, Hospital San Pedro, Logroño, España, Departamento de Epidemiología A, Centro Nacional de Investigaciones Cardiovasculares (CNIC), Madrid, España, et al. Epidemiología de la enfermedad vascular cerebral en España. Clínica e Investigación en Arteriosclerosis. 2019;25(5):211-7.
- de IN, Estadística. Defunciones según la causa de muerte 2011 [updated 05/09/2019. Available from: http://www.ine.es/.
- Rashid P, Leonardi-Bee J, Bath P. Blood pressure reduction and secondary prevention of stroke and other vascular events: a systematic review. Stroke. 2003;34(11):2741-8.
- Zhang H, Thijs L, Staessen JA. Blood pressure lowering for primary and secondary prevention of stroke. Hypertension. 2006;48(2):187-95.
- Fuentes B, Gallego J, Gil-Nunez A, et al. Guidelines for the preventive treatment of ischaemic stroke and TIA (I). Update on risk factors and life style. Neurologia. 2012;27(9):560-74.
- Hart RG, Halperin JL. Atrial fibrillation and thromboembolism: a decade of progress in stroke prevention. Ann Intern Med. 1999;131(9):688-95.
- Almdal T, Scharling H, Jensen JS, et al. The independent effect of type 2 diabetes mellitus on ischemic heart disease, stroke, and death: a population-based study of 13,000 men and women with 20 years of follow-up. Arch Intern Med. 2004;164(13):1422-6.
- Hillen T, Coshall C, Tilling K, et al. Cause of stroke recurrence is multifactorial: patterns, risk factors, and outcomes of stroke recurrence in the South London Stroke Register. Stroke. 2003;34(6):1457-63.
- Paul SL, Thrift AG, Donnan GA. Smoking as a crucial independent determinant of stroke. Tob Induc Dis. 2004;2(2):67-80.
- Kurth T, Kase CS, Berger K, et al. Smoking and the risk of hemorrhagic stroke in men. Stroke. 2003;34(5):1151-5.
- Bhat VM, Cole JW, Sorkin JD, et al. Dose-response relationship between cigarette smoking and risk of ischemic stroke in young women. Stroke. 2008;39(9):2439-43.
- Strazzullo P, D'Elia L, Kandala NB, et al. Salt intake, stroke, and cardiovascular disease: meta-analysis of prospective studies. BMJ. 2009;339: b4567.
- Mozaffarian D, Rimm EB. Fish intake, contaminants, and human health: evaluating the risks and the benefits. JAMA. 2006;296(15):1885-99.
- He K, Song Y, Daviglus ML, et al. Fish consumption and incidence of stroke: a meta-analysis of cohort studies. Stroke. 2004;35(7):1538-42.
- Dauchet L, Amouyel P, Dallongeville J. Fruit and vegetable consumption and risk of stroke: a meta-analysis of cohort studies. Neurology. 2005; 65(8):1193-7.
- Heidemann C, Schulze MB, Franco OH, van Dam RM, Mantzoros CS, Hu FB. Dietary patterns and risk of mortality from cardiovascular disease, cancer, and all causes in a prospective cohort of women. Circulation. 2008;118(3):230-7.
- Osler M, Heitmann BL, Gerdes LU, et al. Dietary patterns and mortality in Danish men and women: a prospective observational study. The British journal of nutrition. 2001;85(2):219-25.
- Physical activity and cardiovascular health. NIH Consensus Development Panel on Physical Activity and Cardiovascular Health. JAMA. 1996; 276(3):241-6.
El ictus es una urgencia neurológica debido a que los mecanismos lesionales que se desencadenan una vez ocurrida la isquemia o la hemorragia cerebral progresan muy rápidamente y es corto el período durante el que los tratamientos aplicados pueden tener eficacia23.
Se precisa una adecuada organización de los diferentes niveles asistenciales que atienden al paciente con ictus para reducir el tiempo y así los daños cerebrales permanentes. El sistema organizativo diseñado para la atención optima del paciente con ictus agudo se denomina código ictus, y puede ser extrahospitalario o intrahospitalario1.
En la fase aguda del ictus, todos los pacientes deben tener fácil acceso a las técnicas diagnósticas y tratamientos eficaces, así como la atención por neurólogos y cuidados de las unidades de ictus24, 25.
El proceso diagnóstico se debe completar en el menor tiempo posible y nos debe permitir indicar el tratamiento correcto al paciente y dar un pronóstico evolutivo a corto y largo plazo26.
Ante un paciente con un cuadro clínico sugestivo de un ictus, el proceso debe ir dirigido a confirmar el diagnóstico de ictus y determinar el tipo de ictus (isquémico o hemorrágico), establecer la topografía y extensión de la lesión encefálica, conocer la situación del sistema vascular, saber cuál es su etiología y patogenia27.
Para llevar a cabo el diagnóstico se realiza26:
- Anamnesis en la que se debe prestar especial atención a los antecedentes vasculares y la detección de otros factores de riesgo vascular.
- Exploración neurológica completa de todas las funciones encefálicas y una exploración física de los diferentes territorios vasculares del organismo.
- Exploraciones paraclínicas que incluyen la evaluación sistémica (datos analíticos y radiografía de tórax), la neuroimagen y evaluación cardíaca.
- January CT, Wann LS, Alpert JS, et al. 2014 AHA/ACC/HRS guideline for the management of patients with atrial fibrillation: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and the Heart Rhythm Society. J Am Coll Cardiol. 2014;64(21):e1-76.
- Alonso de Leciñana M, Egido JA, Casado I, et al. Guía para el tratamiento del infarto cerebral agudo. Neurología. 2014;29(2):102-22.
- Aboderin I, Venables G. Stroke management in Europe. Pan European Consensus Meeting on Stroke Management. J Intern Med. 1996;240(4): 173-80.
- Kjellstrom T, Norrving B, Shatchkute A. Helsingborg Declaration 2006 on European stroke strategies. Cerebrovasc Dis. 2007;23(2-3):231-41.
- Álvarez Sabín J, Molina C, Rovira A. Proceso diagnóstico y técnicas complementarias en el paciente con ictus. In: Díez Tejedor E, editor. Ictus Una cadena asistencial. Barcelona: Ediciones Mayo; 2004. p. 109-30.
- Comité ad hoc del Grupo de Estudio de Enfermedades Cerebrovasculares. Guía para el diagnóstico y tratamiento del ictus: Sociedad Española de Neurología; 2006 [cited 2019 4 Jul]. Available from: http://www.dep4.san.gva.es/contenidos/urg/archivos/guias/2004/Guia%20SEN%20ictus.pdf.
El daño cerebral producido por un ictus depende en gran medida del tiempo que dura la isquemia. Por un minuto de isquemia cerebral se pierden 1,9 millones de neuronas y 14 billones de conexiones neuronales, y una hora de isquemia equivale a un envejecimiento cerebral de 3,6 años1. La disponibilidad de tratamientos específicos altamente eficaces, pero con un margen riesgo/beneficio estrecho, hace necesaria la adecuación de los sistemas de organización asistencial y la dotación a los centros hospitalarios de los medios necesarios para atender pacientes con ictus23.
Para el tratamiento del ictus isquémico agudo se dispone de diversas modalidades de tratamientos cuyo objetivo es recanalizar la arteria obstruida por un trombo, restaurando el flujo sanguíneo cerebral lo más rápidamente posible y reducir los daños producidos por la isquemia.
El tratamiento recanalizador más empleado en España es la trombolisis intravenosa, mediante la administración intravenosa del activador tisular del plasminógeno recombinante (rTPA: Actilyse®).
También existen tratamientos recanalizadores intraarteriales que se realizan mediante un cateterismo por vía femoral, por el que se llega a la arteria cerebral donde se localiza el trombo. Estos pueden ser con la administración “in situ” de un agente trombolítico o mediante la extracción mecánica del trombo1.
Ante una hemorragia aguda, siempre que sea posible debe tratarse la causa y evitar los factores desencadenantes. En el caso del ictus hemorrágico es fundamental el manejo adecuado de la presión arterial y optimizar el uso de antitrombóticos (antiagregantes o anticoagulantes) revisando estrictamente las indicaciones y el balance beneficio/riesgo de su uso. Si existen alteraciones de la coagulación debe corregirse la coagulopatía y suspender el tratamiento anticoagulante y revertir su efecto1.
La prevención secundaria está encaminada a evitar las recurrencias en pacientes que ya han sufrido algún episodio. Asimismo, debe tenerse en cuenta que tras el ictus existe un riesgo vascular muy elevado, con un gran riesgo de infarto de miocardio y muerte vascular, por lo que deben considerarse también medidas destinadas a reducir el riesgo vascular global en estos pacientes27, 28.
En general, además de actuar sobre los factores de riesgo modificables, están indicados:
- Antiagregantes plaquetarios: en caso de ataque isquémico transitorio, isquemia cerebral de origen aterotrombótico y enfermedad oclusiva de pequeños vasos.
- Anticoagulantes orales: en los de origen cardioembólico.
- Intervenciones quirúrgicas carotídeas o angioplastia carotídea: en las estenosis importantes.
- January CT, Wann LS, Alpert JS, et al. 2014 AHA/ACC/HRS guideline for the management of patients with atrial fibrillation: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and the Heart Rhythm Society. J Am Coll Cardiol. 2014;64(21):e1-76.
- Alonso de Leciñana M, Egido JA, Casado I, et al. Guía para el tratamiento del infarto cerebral agudo. Neurología. 2014;29(2):102-22.
- Comité ad hoc del Grupo de Estudio de Enfermedades Cerebrovasculares. Guía para el diagnóstico y tratamiento del ictus: Sociedad Española de Neurología; 2006 [cited 2019 4 Jul]. Available from: http://www.dep4.san.gva.es/contenidos/urg/archivos/guias/2004/Guia%20SEN%20ictus.pdf.
- Adams RJ, Chimowitz MI, Alpert JS, et al. Coronary risk evaluation in patients with transient ischemic attack and ischemic stroke: a scientific statement for healthcare professionals from the Stroke Council and the Council on Clinical Cardiology of the American Heart Association/American Stroke Association. Circulation. 2003;108(10):1278-90.
DAB1278.11.2019
